Органосохраняющее лечение рака шейки матки
Сохранение способности к деторождению после лечения рака шейки матки (РШМ) требует тщательного обсуждения для выбора хирургической стратегии, направленной на наступление и вынашивание беременности.
Сохранение репродуктивной функции
Средний возраст пациенток с РШМ составляет 35-44 лет. Помимо желания женщины сохранить детородную функцию, необходимо, чтобы врач, который собирается провести органосохраняющее лечение, определил:
- Наличие поражения лимфатических узлов.
- Гистологический тип опухоли. При некоторых редких типах РШМ вне зависимости от стадии процесса ввиду высокой агрессивности (светлоклеточный рак, нейроэндокринные и др.) органосохраняющее лечение (Fertility Sparing Surgery, FSS) невозможно.
- Размеры опухоли (не более 2 см).
Значение размера опухоли
В 2021 году Европейское общество онкогинекологов (European Society of Gynaecological Oncology, ESGO) дало ряд комментариев о значении размера опухоли. Согласно им, размер опухоли не всегда является решающим. Ключевое значение имеет:
- насколько далеко опухоль располагается от внутреннего зева (желательно оставлять не менее 15 мм цервикального канала);
- какой объём стромы шейки матки она занимает – волюмометрия (иногда опухоли одного и того же размера у разных пациенток могут находиться на разном расстоянии от параметрия ввиду ассиметричного расположения и роста).
Большее значение в уменьшении размеров опухоли имеет неоадъювантная химиотерапия.
Если по данным критериям заболевание позволяет сохранить детородную функцию, т.е. выполнить удаление только самой опухоли или шейки матки с лимфоузлами, необходимо определиться с объёмом операции.
Объём операции и акушерские результаты
В зависимости от стадии РШМ выполняется:
- конизация шейки матки (удаление части ШМ с опухолью);
- простая трахелэктомия ST (удаление ШМ с оставлением малой её части);
- радикальная трахелэктомия RT (удаление ШМ с парацервикальной клетчаткой).
Радикальная трахелэктомия может быть выполнена классически, т.е. абдоминальным доступом через разрез на животе (ART), а также лапароскопически (LRT), вагинально (VRT) или роботически. Каждый из доступов имеет свой риск развития рецидива:
- лапароскопический (LRT) – 6%,
- вагинальный (VRT) – 4%,
- абдоминальный (ART) – 3,5%.
Но главные различия хирургических техник кроются в акушерских результатах. После хирургического органосохраняющего лечения по поводу РШМ беременность наступает в 55% процентах случаев. Что же касается вынашивания, то самые лучшие результаты отмечены после простой трахелэтомии (процент преждевременных родов 15%). После радикальной трахелэктомии результаты значительно хуже: 39% преждевременных родов после вагинальной, и 57% – после абдоминальной.
Пока радикальная трахелэктомия остается стандартом лечения, но в последние годы отмечается тенденция к применению менее радикальных методик лечения опухолей шейки матки диаметром < 2 см (когда вероятность поражения параметрия < 1%).
Таким образом, выполнение простой вагинальной трахелэктомии вместо радикальной даёт больше шансов на дальнейшее успешное вынашивание беременности.
Операция выполняется в два этапа.
Первый этап предполагает стадирование лимфоузлов при стадии 1А2 и выше. Лапароскопическое удаление сторожевых лимфоузлов флюоресцентным методом детекции с использованием индоцианина зелёного (ICG), а в случае отсутствия условий для этого выполнение систематической лимфаденэктомии.
После получения результатов плановой гистологии (для сторожевых узлов по протоколу ультрастадирования), подтверждающей отсутствие макро- и микрометастазов в лимфоузлах выполняется следующий этап.
Второй этап – трахелэктомия с или без одномоментного наложения шва на культю шейки матки. Простая вагинальная трахелэктомия ассоциирована со значительно лучшими акушерскими исходами в сравнении с радикальной. Формирование культи шейки матки имеет принципиальное значение – именно это позволит выносить беременность в будущем.
Даже идеально проведённая органосохраняющая операция и факт наступления беременности после неё теряют смысл, если беременность закончилась выкидышем в первом или втором триместрах или преждевременными родами с неблагоприятным исходом. При наступлении беременности данных пациенток необходимо направлять для планового выполнения серкляжа – шва на сохранённую часть шейки матки.
Клинический случай
В Ильинскую больницу обратилась пациентка 35 лет, которой 2 года назад была успешно выполнена лапароскопическая радикальная трахелэктомия с тазовой лимфодиссекцией по поводу плоскоклеточного рака шейки матки стадии 1B1. После этого спонтанно наступила беременность.
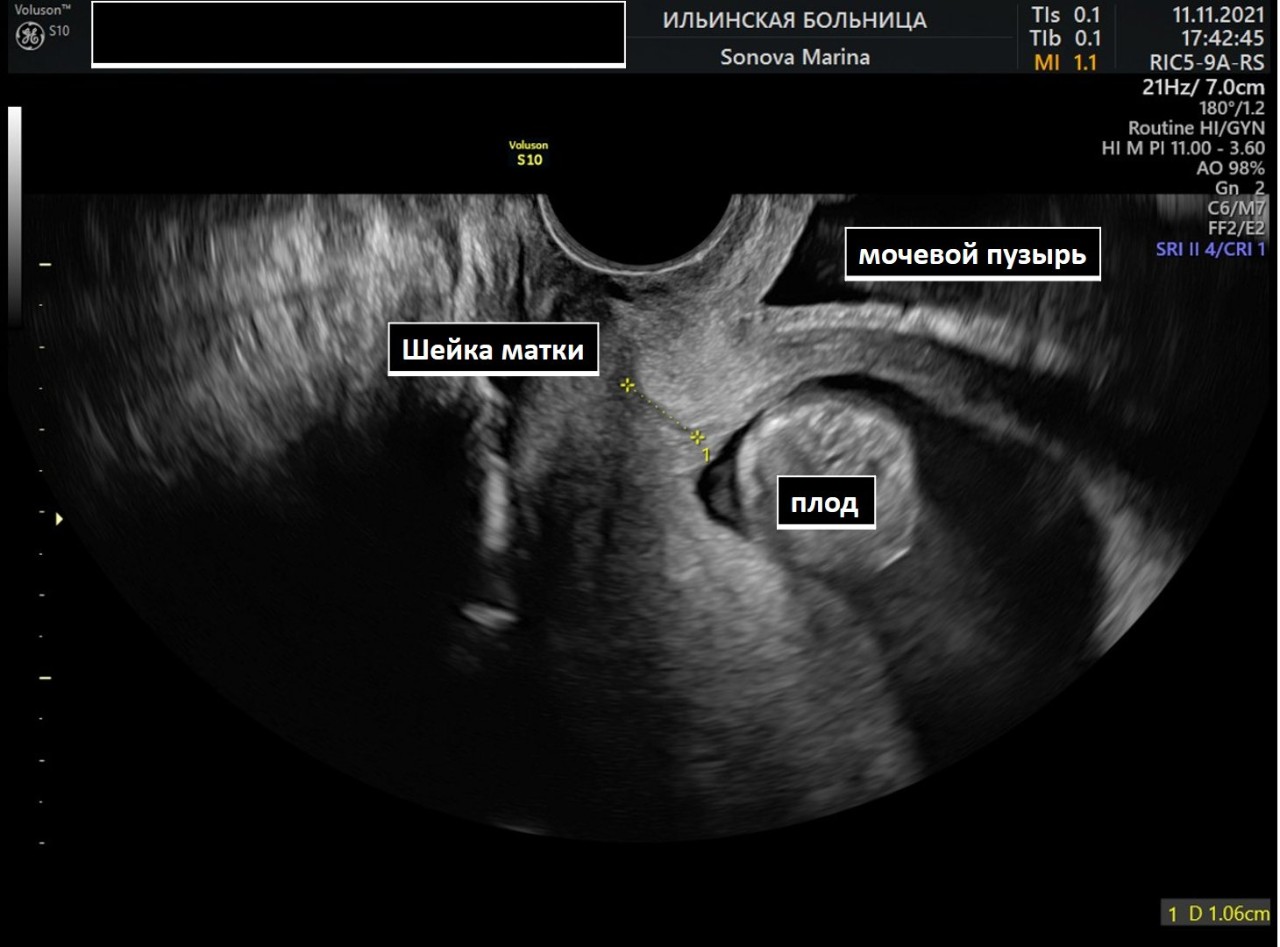
Первичный осмотр был произведен на сроке 13 недель. По УЗИ выявлены признаки истмико-цервикальной недостаточности: резкое укорочение шейки матки, преимущественно передней порции – до 10 мм, над которой сразу находилась стенка мочевого пузыря, нижняя порция была более выражена, длиной до 19 мм. При осмотре в зеркалах вагинальная часть шейки матки отсутствовала, а своды влагалища сходились в области точечного наружного зева.
В данной ситуации наложение шва сопряжено с высоким риском осложнений, как самой операции (кровотечение, ранение мочевого пузыря), так и со стороны беременности (выкидыш, спровоцированный операцией при повреждении плодного пузыря).
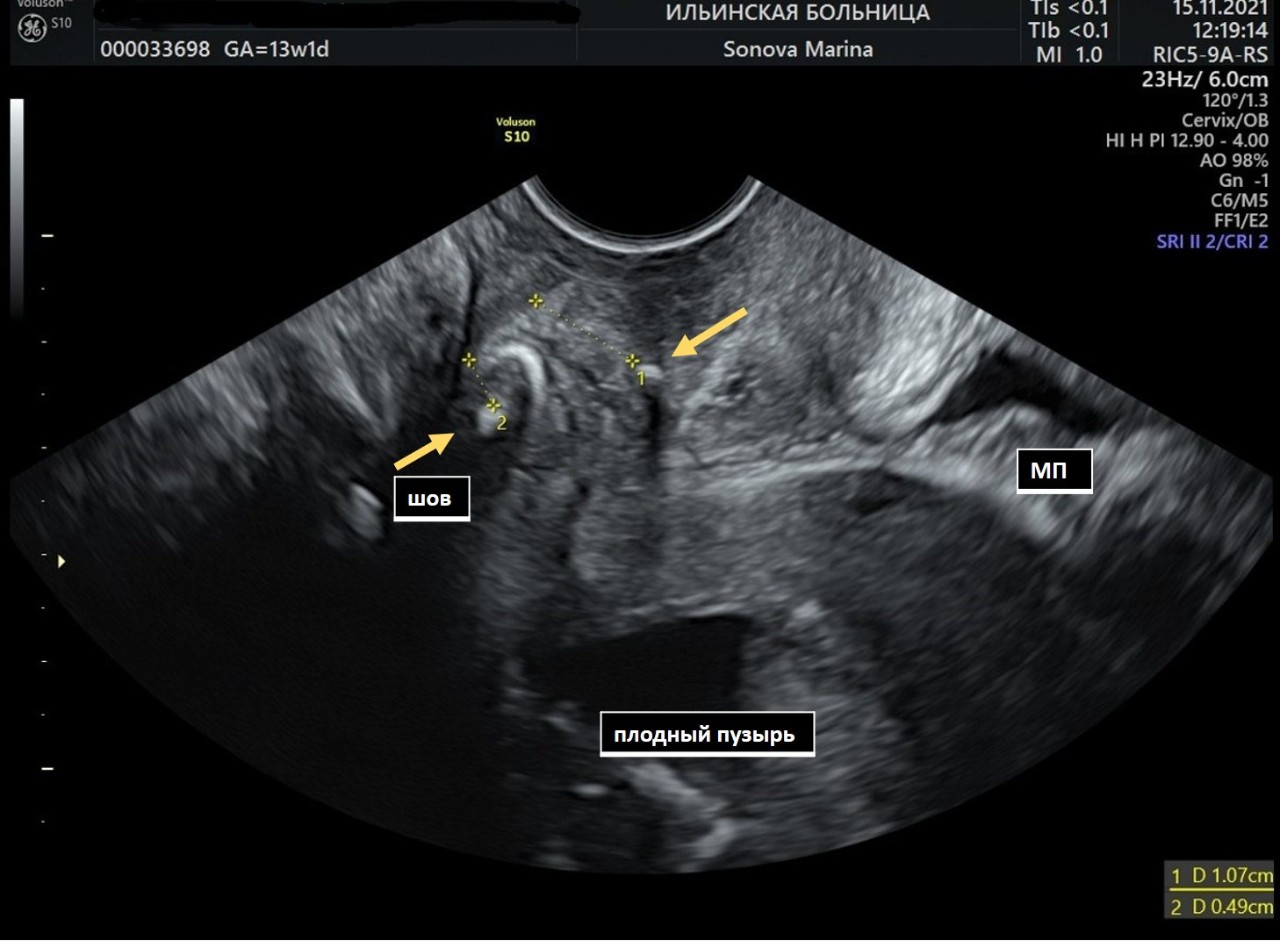
Операция была выполнена вагинальным доступом. После проведения разреза в области переднего свода мочевой пузырь был аккуратно отпрепарирован и отодвинут на 10 мм выше для создания условий наложения шва. Далее стандартным способом наложен шов по McDonald мерсиленовой лентой.
На следующий день было выполнено контрольное УЗИ, и пациентка выписана домой для дальнейшего наблюдения по месту жительства.
Всю последующую беременность пациентка находилась под тщательным наблюдением, в сроке 37 недель шов был снят и выполнено плановое кесарево сечение. На свет появился здоровый малыш весом 3680 г и ростом 58 см. Операция и период восстановления прошли без осложнений.



 Березовский Денис Михайлович
Березовский Денис Михайлович