Местнораспространенный рак прямой кишки: успешное лечение сложного пациента
В Ильинской больнице проведена очередная большая мультидисциплинарная операция по поводу местнораспространенного рака прямой кишки.
Сложный случай
Пациентка Л. 63 лет была доставлена в Ильинскую больницу 11 мая бригадой скорой медицинской помощи с явлениями частичной кишечной непроходимости, токсико-анемическим синдромом. На момент госпитализации температура тела пациентки составляла 39,4С.
Накануне женщина была выписана домой из многопрофильной больницы г. Москвы, где при обследовании у нее выявили массивную опухоль малого таза с признаками абсцедирования. В выписном эпикризе пациентке было рекомендовано обратиться в онкологическое учреждение для дальнейшего лечения, что она и сделала, обратившись за помощью в одно из ведущих федеральных онкологических учреждений г. Москвы. Однако госпитализировать ее отказались, сославшись на запущенность онкологического процесса и высокий уровень сложности операции, которую необходимо выполнить в период праздничных дней. В итоге пациентка и ее родственники решили обратиться за помощью в Ильинскую больницу. Запрос поступил в 10 часов вечера и был рассмотрен в экстренном порядке: в течение нескольких часов женщина была доставлена в клинику.
Результаты обследования
В отделении экстренной помощи Ильинской больницы пациентка была всесторонне обследована. Данные лучевой диагностики показали наличие массивной опухоли прямой кишки, врастающей в матку и прорастающей петлю сигмовидной кишки, и наличие мелких абсцессов вокруг опухолевого конгломерата. Также имелись признаки частичной кишечной непроходимости.
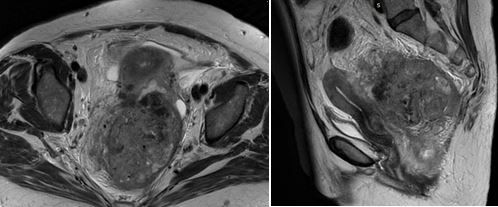
По данным МРТ малого таза распространение опухоли классифицировано как mrT4N2b, CRM+, EMVI+ (Рис.1). Также имелись признаки наличия ректовагинального свища через полость абсцесса таза, близкое прилежание обоих мочеточников к опухоли, врастание опухоли в тело и шейку матки, инфильтрация мезоректальной фасции, инфильтрация тазовой брюшины.
В лабораторных анализах крови отмечен лейкоцитоз, повышение уровня С-реактивного белка и прокальцитонина. Также по КТ в печени заподозрено наличие метастазов, однако по МРТ брюшной полости было исключено метастатическое поражение печени – образования оказались гемангиомой и липомой.
Решение консилиума
Пациентку госпитализировали в отделение реанимации, где была начата инфузионная, антибактериальная терапия, компенсированы водно-электролитные нарушения. Одновременно был экстренно собран онкологический консилиум, на котором предстояло принять непростое решение о дальнейшей тактике лечения. С одной стороны, распространение опухоли требовало формирования отключающей стомы и проведения неоадъювантной терапии (химиотерапия, которая предшествует основному лечения). С другой – наличие параколических абсцессов с нарастанием провоспалительных маркеров крови не давало надежду на возможность проведения неоадъювантной терапии. Консилиум пришел к заключению, что ситуация требует выполнения паллиативной санационной операции по срочным показаниям в объеме обструктивной резекции прямой кишки, экстирпации матки с придатками в связи с высоким риском развития у пациентки сепсиса.
Рис. 1. МРТ малого таза. Местнораспространенная опухоль прямой кишки с врастанием в шейку матки, формированием ректовагинального свища и параколические абсцессы вокруг опухолевого конгломерата.
Рискованная операция
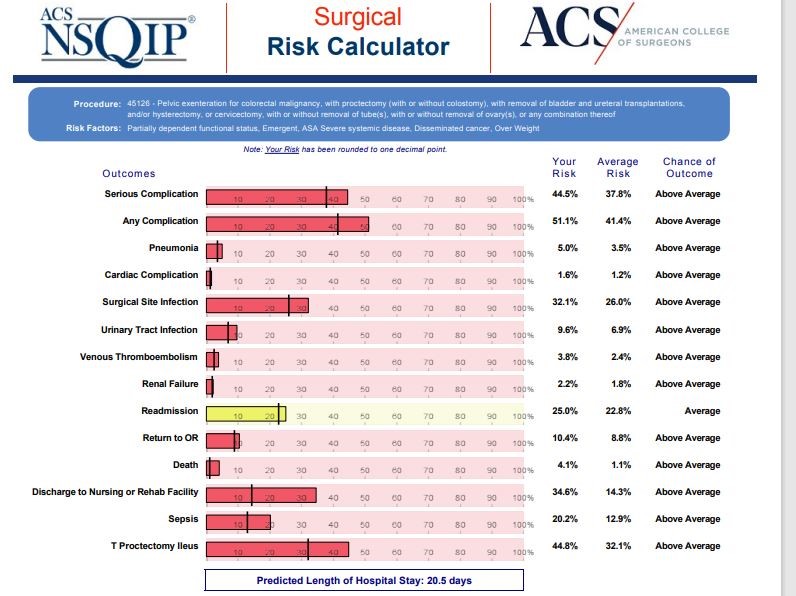
У пациентки были достаточно высокими риски интраоперационных и ранних послеоперационных осложнений (Рис. 2).
Рис. 2. Риски интраоперационных и ранних послеоперационных осложнений.
Операция была проведена бригадой, состоящей из уролога (А.А.Кошмелев), гинеколога (М.М.Сонова) и онкологов-колопроктологов (А.О.Атрощенко, Л.И.Маркушин). Первым этапом выполнена катетеризация мочеточников. Затем бригада хирургов, состоящая из онкогинеколога и онкоколопроктолога выполнили экстрафасциальную низкую обструктивную резекцию прямой кишки и экстирпацию матки с придатками единым блоком, расширенную тазовую лимфодиссекцию, при этом удалось избежать повреждения пресакрального венозного сплетения и внутренних подвздошных вен (Рис. 3-6). Операция длилась 5 часов и прошла с минимальным объемом кровопотери (порядка 200 мл.)
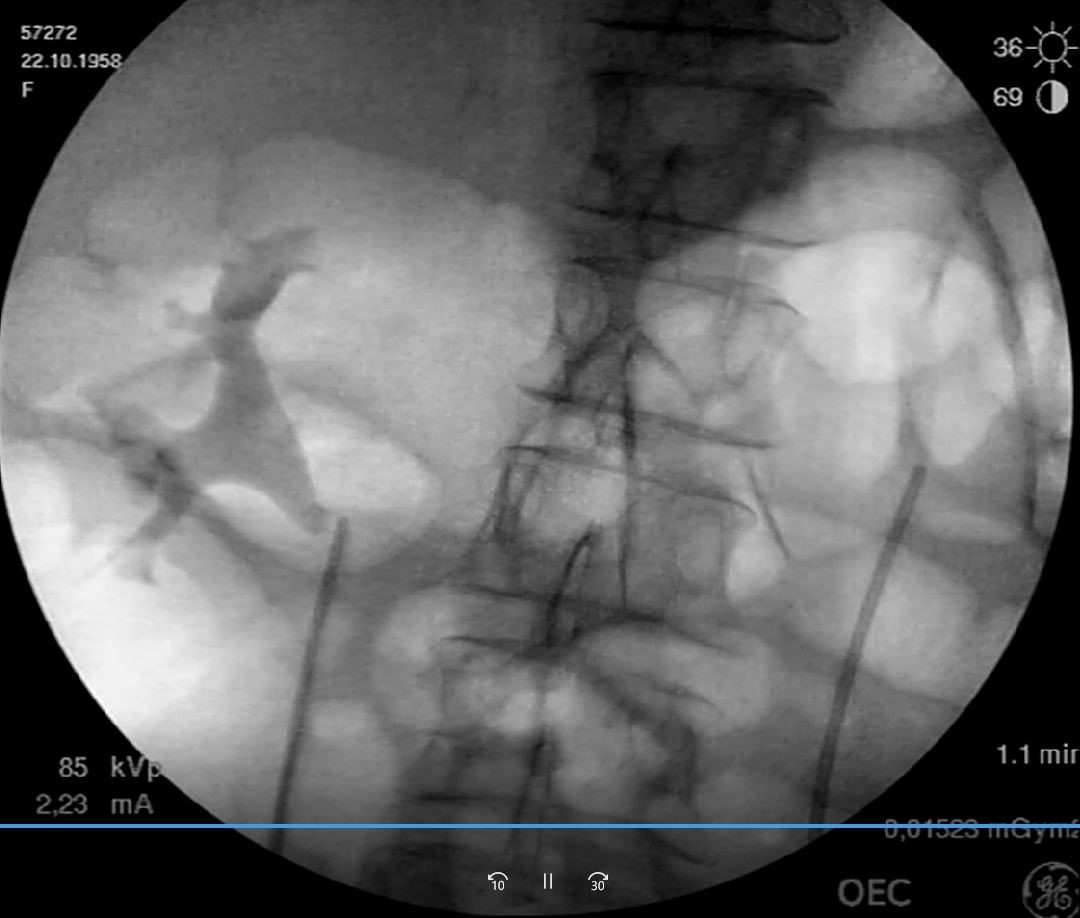 Рис. 3. Катетеризация мочеточников перед операцией.
Рис. 3. Катетеризация мочеточников перед операцией.
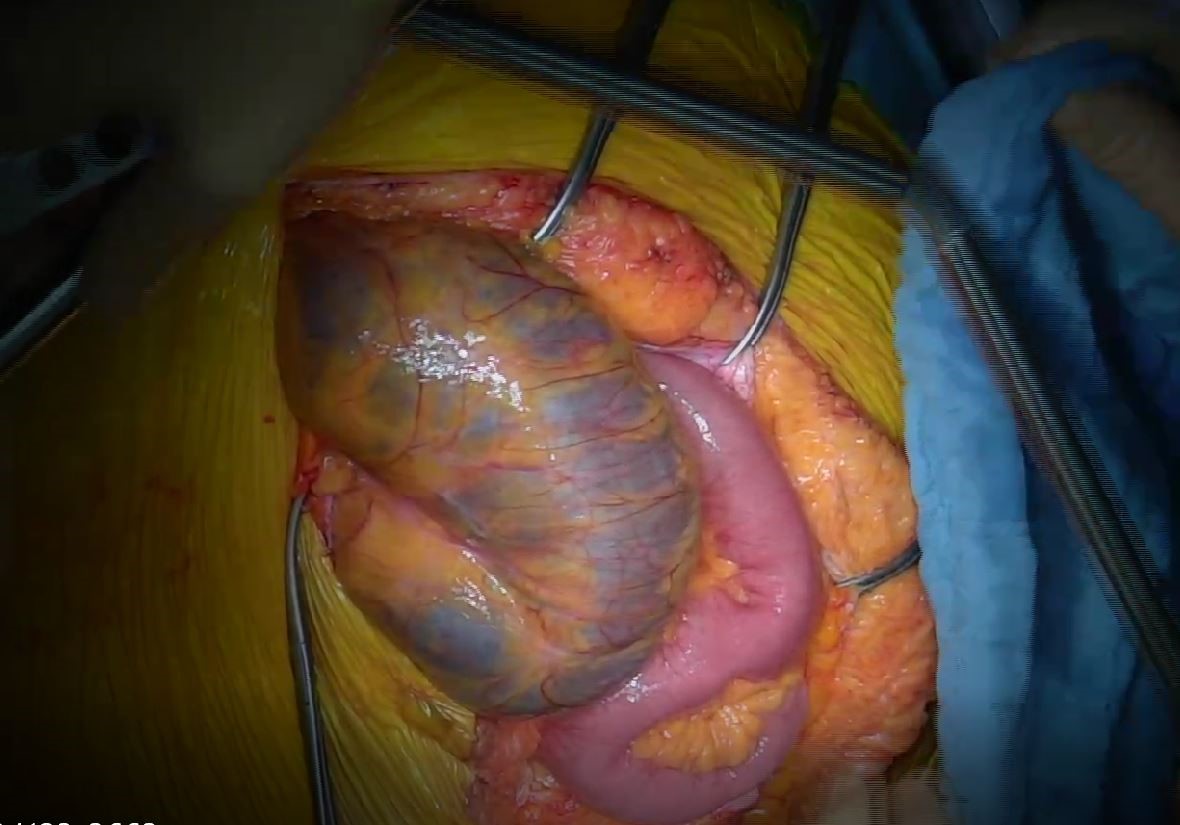 Рис. 4. Расширенная поперечная ободочная кишка.
Рис. 4. Расширенная поперечная ободочная кишка.
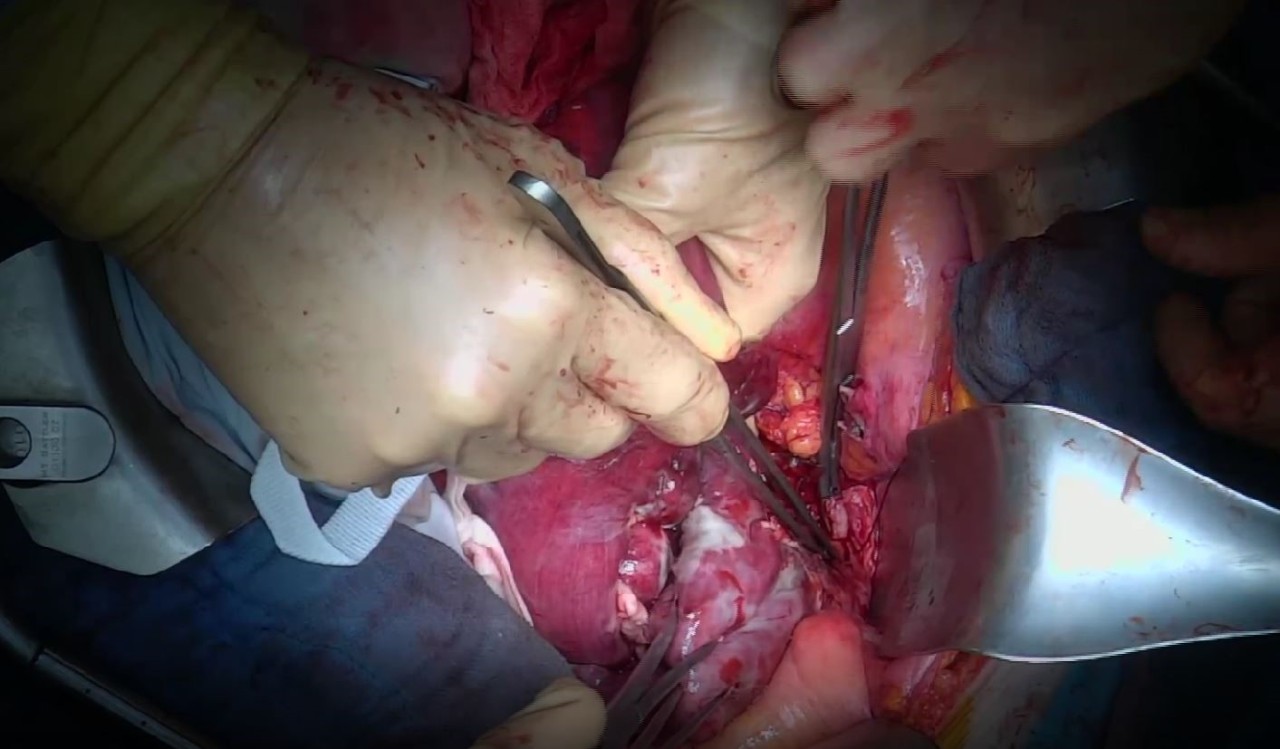 Рис. 5. Вскрывшийся параколический абсцесс, опухолевый конгломерат.
Рис. 5. Вскрывшийся параколический абсцесс, опухолевый конгломерат.
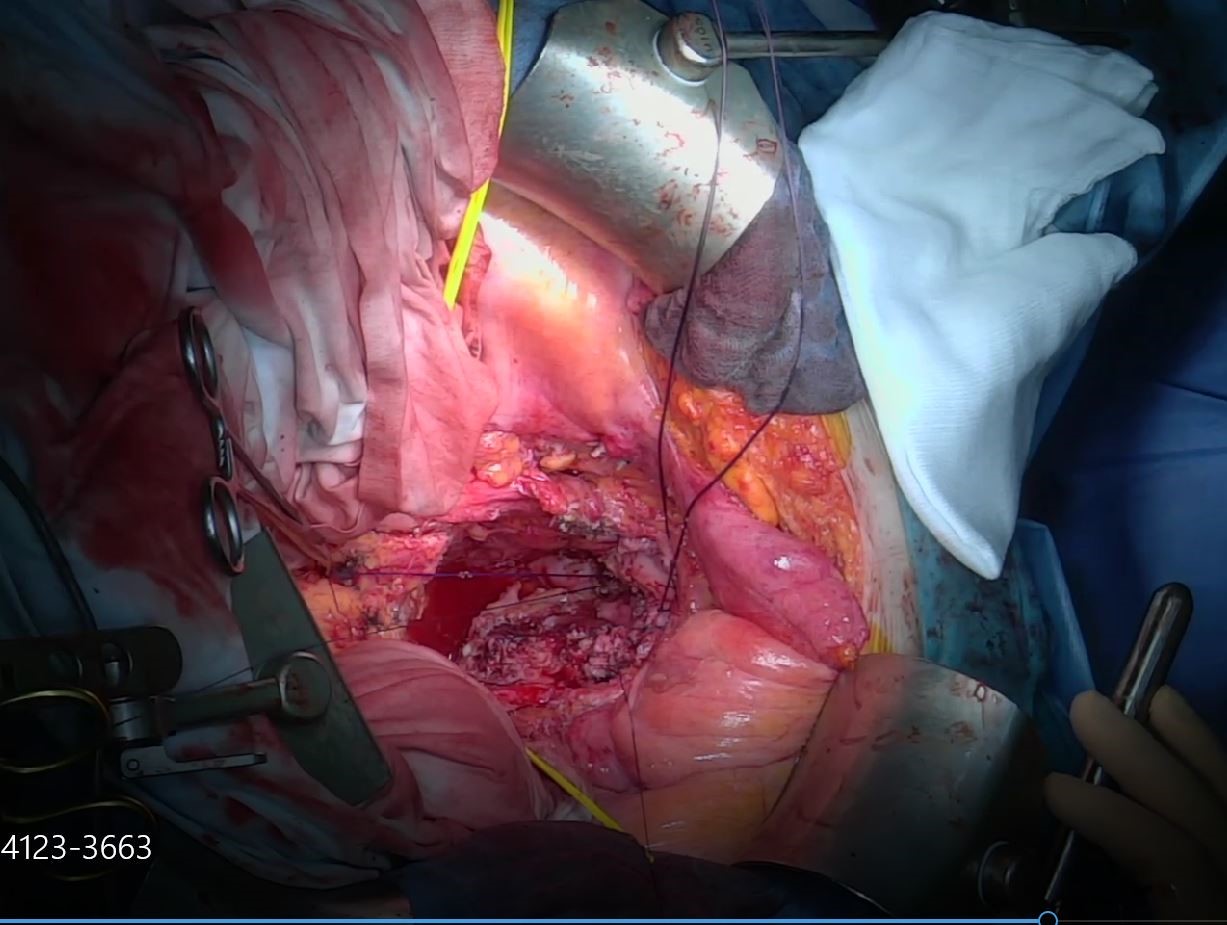 Рис. 6. Вид полости таза после удаления опухоли. Ушивание культи влагалища и укрытие культи прямой кишки.
Рис. 6. Вид полости таза после удаления опухоли. Ушивание культи влагалища и укрытие культи прямой кишки.
Восстановительный период
Ранний послеоперационный период протекал без осложнений: на третьи сутки у пациентки были удалены мочеточниковые катетеры, а на четвертые – удален мочевой катетер, восстановлено полноценное самостоятельное мочеиспускание – без нарушения иннервации мочевого пузыря. Лапаротомная рана зажила первичным натяжением, пациентка была выписана из хирургического отделения на седьмые сутки и продолжила лечение в отделении реабилитации, где была проведена полная физическая, психологическая и функциональная реабилитация. Женщина также прошла обучение в школе стомированных пациентов, где ей подобрали индивидуальные средства по уходу за стомой и обучили алгоритмам смены калоприемника.
Все наши пациенты, которым выполнена операция с формированием кишечной стомы, гастростомы или уростомы, обязательно проходят школу обучения принципам ухода за стомой с подбором индивидуальных средств по уходу. Мы также дарим им набор необходимых средств для ухода на первое время, так что наши пациенты находятся под постоянной заботой и наблюдением даже после выписки из стационара.